大型醫院醫保控費系統費用
醫保控費的信息化,顧名思義,就是用信息化的手段和方法,對醫療保險的支出進行管理控制,這就需要建立完善的醫保制度。醫保控費信息化建設甚至對我國醫療新技術的應用產生重要影響。從支付份額角度考慮,我國的醫保中心將承擔國外商業醫療保險公司的角色,是醫療新技術商業模式中十分重要的中心環節。通過建立統一的社會化醫療數據平臺,開放適當的端口允許進行市場化開發,之后在下游形成豐富的醫療產業集群,充分調動民營經濟和社會力量,為共同降低全社會醫療成本,發展和諧的醫療體制貢獻力量。“醫保”是撬動整體醫療體制變革的杠桿。大型醫院醫保控費系統費用
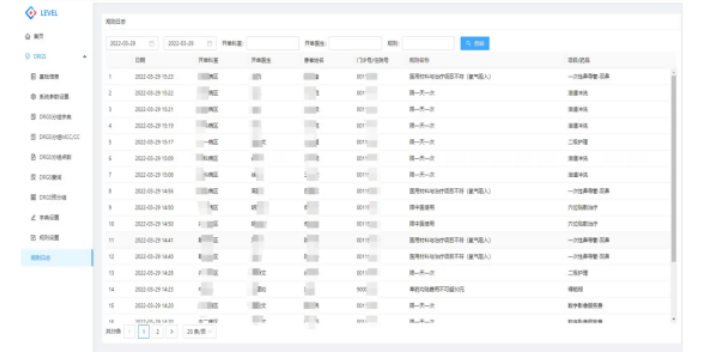
醫保控費系統主要是發現醫保報銷中的各種欺騙就醫行為,比如偽造材料、虛假報費、掛床、串換藥品、串換項目、醫療行為異常、過度醫療、藥品濫用等。目前的控費手段對人工依賴程度比較高,技術比較落后單一,因此審核不夠全方面和徹底。但是隨著大數據技術的發展,已經出現了眾多三方監管平臺,通過更為先進的大數據手段進行醫保基金的智能審核、監管和決策,有效提高了對欺騙騙保行為的發現和解決。醫保控費需要解決的矛盾:1、醫院數據信息孤島問題,能否打通信息壁壘,成了大數據醫保控費的關鍵。2、數據信息安全問題等。大型醫院醫保控費系統費用醫保控費系統結果分析功能包括規則違規統計。
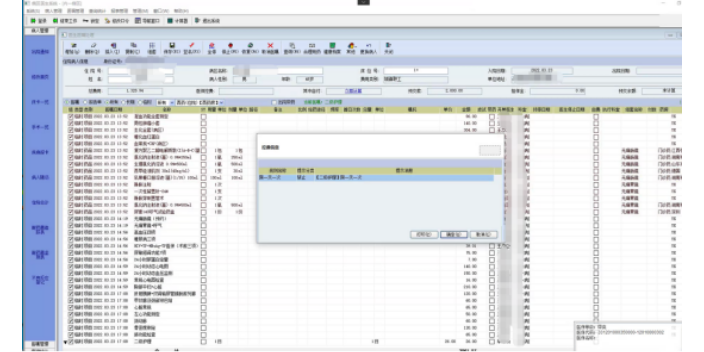
醫療設備控費系統到底是什么,有什么作用?醫療設備控費系統又叫又名醫院醫療設備漏費控費系統,是針對目前醫院醫技室:彩超室,CT室,核磁室,DR放射科,生化室,酶免室等存在的私收費、人情檢查而開發的一套科學管理系統。漏費管理系統服務端軟件通過與收費系統進行交費信息核對,判斷出正在檢查的患者或者標本是否交費,正常交費的正常檢查;存在不交費或者少交費用的情況,漏費管理系統給出工作人員提示并對設備工作站進行智能屏保鎖屏控制,以達到事前控費的目的。
從控費從介入時點來說,醫保控費系統分為事前控制功能、事中控制功能、事后控制功能。1、事后控制是目前主要的手段,完成結算的數據和票據進行深度審核,挖掘違規交易,再處罰醫療機構和參保人。2、事中控制是指在患者結算過程中,及時發現違規數據,避免違規數據進入結算,這需要和社保結算系統進行實時的交互。3、事前控制是指通過以臨床路徑規則為基礎,對醫生的用藥、治方進行輔助指導以及智能提醒,讓醫生的醫療行為更為合理。其中,事后控制的系統建設主要在社保局以及商保等后端,事前控制需要在前端和醫院系統打通。由于控費涉及到的參與方以及業務系統較多,各類企業可以從不同的切入點進入醫保控費市場。醫保控費中按需支付、按量支付以及按價值支付分別指什么?
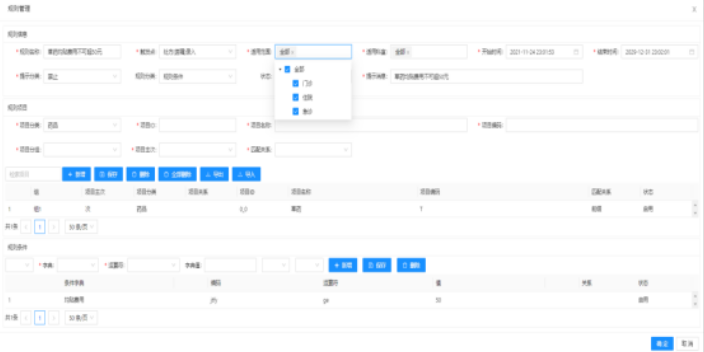
醫保控費信息化的發展是符合客觀發展規律的。首先,醫保支付占比的提高,帶來醫保系統內部的變化。隨著我國醫保支付比例的提高,首先帶來的就是醫保基金的支付壓力逐步加大。從各地醫保基金的運行情況看,每年尚有結余,但醫保基金的支出是剛性的增長,醫保基金覆蓋率總會達到某個極限,基金收入水平又受到當地經濟發展水平的限制,各地醫保基金收支壓力在未來幾年不容小覷;另外就是管理方式存在變革的需要。各地醫保中心配置不過十幾人,在醫保支付占比較小的時期,尚可以應付稽查的需要,但隨著醫保支付占比逐步提高,原有的管理方式已經不能適應醫保控費的發展形勢。在國家醫保控費的大背景下,醫院需要對自身成本進行合理控制,才能進入良性競爭發展的軌道。綜合醫院醫保內控軟件操作方法
醫保控費系統:精細化和市場化是主旋律。大型醫院醫保控費系統費用
針對DRG醫保控費中付費模式凸顯的問題,醫保機構和醫療機構需要協同發力,建立完善的疾病標準動態調整機制。具體而言:第1,加強醫保、衛生、社保等部門的合作與交流,建立健全醫療衛生體制,為DRG付費模式的實施夯實基礎。第二,推動醫院完善信息系統建設,結合臨床數據修訂醫療數據庫。這一方面可參照我國藥物警戒的發展路徑,設立專人落實病案系統管理、病歷填報等工作,利用數據賦能升級支付手段。第三,建立疾病標準動態調整機制,付費標準需結合區域經濟、科技發展等因素動態調整,例如創新藥物上市必然帶來的診療成本提升,而設立動態調整機制則有助于推動付費標準的科學性與合理性,更加精確地判斷付費發展趨勢。大型醫院醫保控費系統費用
- 醫保結算清單質控系統使用注意事項 2025-02-20
- 中小醫院醫保內控軟件好用嗎 2025-02-19
- 廣東養老醫院醫院智慧服務系統 2025-02-19
- 深圳醫院績效管理系統報價 2025-02-19
- 杭州萊文Level醫保內控系統操作教學 2025-02-18
- 大型醫院醫保控費軟件使用方法 2025-02-18
- 杭州醫院醫保內控系統價格 2025-02-18
- 大型醫院醫保控費系統使用方法 2025-02-17
- 萊文Level病案統計系統價格 2025-02-17
- 杭州醫院醫保控費軟件組成部位 2025-02-17
- 兒童防輻射鉛衣哪里買 2025-02-23
- 陜西經絡艾灸加盟條件 2025-02-23
- 甘肅助行器后遺癥用支具 2025-02-23
- 鄭州手機共享露營車招商加盟 2025-02-23
- 寧夏運動矯形器下肢器材 2025-02-23
- 青島針灸仿真訓練系統 2025-02-23
- 上海健康助行器 2025-02-23
- 西北國產牙托粉顏色 2025-02-23
- 杭州智慧健康小屋生產商 2025-02-23
- 華中口腔水門汀費用 2025-02-23